Cancer du sein
Cancer du sein
En France, selon les données de l’INSERM et des Registres du cancer, qui groupent 20 % de la population française, on estime à environ 149.000 le nombre de nouveaux cancers chez la femme.
Le cancer du sein, avec 52.000 nouveaux cas par an, représente 35 % de ce groupe.
Il s’agit d’une incidence plus importante que les autres cas de cancer : cancer colo-rectal (12 % des cas), cancer du poumon (6 % des cas) et de la thyroïde (4 % des cas).
Pour le cancer du sein, la mise en place d’un dépistage organisé au niveau national et le dépistage individuel ont entraîné une augmentation de l’incidence de cancer du sein.
L’article de A. COLANNA (Cancer au féminin 2011, n°1) relève néanmoins qu’aux Etats-Unis et en France, une baisse de l’incidence est retrouvée au début des années 2000 : l’auteur évoque l’incidence de la diminution des prescriptions des traitements hormonaux substitutifs de la ménopause.
En termes de mortalité, on note un pronostic plutôt favorable du cancer du sein, comme pour le cancer de la thyroïde, par rapport aux autres localisations cancéreuses, notamment pulmonaire.
La baisse de l’incidence du cancer du col utérin est le résultat de la prévention et du dépistage par frottis du col utérin et recherche du virus HPV par typage.
LE DEPISTAGE DU CANCER DU SEIN
Le dépistage du cancer du sein repose sur l’examen clinique et l’imagerie, principalement mammographie et échographie mammaire.
L’examen clinique
L’interrogatoire et la palpation des seins est un des éléments clés du dépistage.
Les douleurs mammaires sont exceptionnellement un signe évocateur de cancer du sein, mais amènent souvent la patiente à une consultation.
L’examen clinique réalisé lors de toute consultation, soit par votre médecin généraliste, soit par votre gynécologue, doit se pratiquer en position assise et allongée.
La palpation mammaire bilatérale intéresse tous les quadrants de la glande mammaire et les creux axillaires.
Le médecin doit rechercher des modifications de la peau, une rétraction cutanée ou du mamelon, une tuméfaction dont il précisera la taille, la mobilité par rapport aux plans profond et superficiel, et éventuellement l’évolutivité.
Il établira ainsi une classification de la lésion palpée en fonction de la taille (T1 à T4) et de la présence de ganglions axillaires (N0, N1…).
L’autopalpation :
Elle a été préconisée il y a plusieurs années, elle a été en fait source de nombreux examens par excès, difficile à réaliser et souvent anxiogène.
Bien sûr, souvent la patiente, à l’occasion d’un choc anodin, percevra une « boule », ce qui l’amènera à consulter son médecin.
L’imagerie du cancer du sein
1/ La mammographie : elle reste l’examen de référence.
Elle est réalisée :
-
après consultation médicale devant un examen suspect ;
-
à titre de dépistage systématique : une campagne de dépistage nationale est organisée en France, chez toutes les patientes à partir de 50 ans, tous les 2 ans, jusqu’à 70 ans ;
- à titre individuel : beaucoup de médecins préconisent un examen tous les 2 ans à partir de 40 ans, voire plus tôt en fonction des antécédents personnels ou familiaux (cancer du sein chez la mère ou une sœur…).
La mammographie par tomo-synthèse prend les images de la glande mammaire sous différents angles. Il s’agit d’un progrès technique considérable, permettant une meilleur visualisation et appréciation des images par rapport à la mammographie numérique « classique » en deux dimensions.
Le radiologue fera une lecture comparative des clichés des seins droit et gauche et recherchera :
-
une image stellaire évocatrice de lésion cancéreuse,
-
une opacité irrégulière,
-
des micro-calcifications qui peuvent être, dans une majorité, d’origine bénigne, mais dont le regroupement, la forme ou l’évolution en comparaison d’un examen précédent, peuvent faire suspecter une lésion débutante,
- les images régulières dans leur forme ont une traduction échographique très spécifique et évocatrice de kystes liquidiens ou d’adénofibromes bénins.
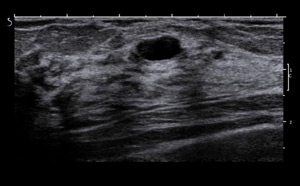
Un kyste typique en échographie
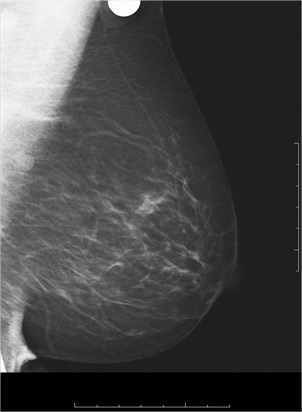
Un cancer visible en mammographie sous forme d’une masse opaque (blanche).
2/ L’échographie mammaire est réalisée souvent en complément de la mammographie :
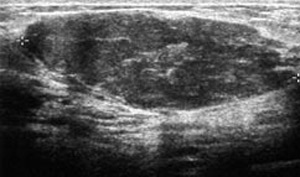
Un adénofibrome en échographie, la plus fréquente des tumeurs bénignes du sein
-
soit parce que la mammographie révèle un tissu mammaire trop dense, ce qui gêne l’interprétation des images radiologiques ;
- soit parce que la mammographie a retrouvé une image suspecte.
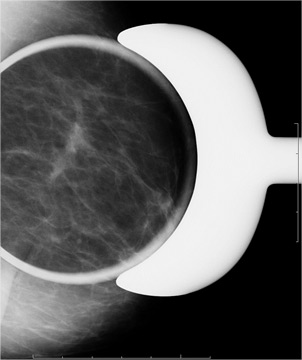
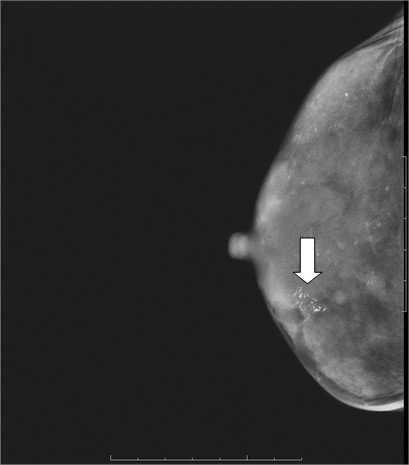
Un cancer visible en mammographie sous forme d’une masse opaque (blanche)
L’échographie mammaire permet également d’analyser le caractère SOLIDE ou LIQUIDE d’une image nodulaire.
Au terme de cet examen, le radiologue vous remettra les clichés et un compte rendu de conclusions avec une classification internationale, ce qui est plus un guide de surveillance qu’un diagnostic :
-
ACR1 : radios et échographie normales, surveillance habituelle dans 2 ans ;
-
ACR2 : examen normal avec des images d’allure bénigne, un examen est préconisé dans 12 à 18 mois ;
-
ACR3 : présence d’images A PRIORI BENIGNES, mais qui nécessitent une surveillance plus rapprochée, 6 mois à 1 an ;
- ACR4 : lésion suspecte nécessitant des examens complémentaires de type IRM ou biopsie tissulaire.
3/ L’Imagerie par Résonance Magnétique (IRM) n’est pas un examen de dépistage de référence dans le cadre du cancer du sein.
Elle est proposée :
-
chez les patientes présentant un risque génétique avec mutation prouvée,
-
en cas d’interprétation difficile d’une mammographie ou d’une échographie : seins denses, prothèse mammaire, image atypique…,
- elle n’amène rien à la caractérisation ou prise en charge des micro-calcifications mammaires.
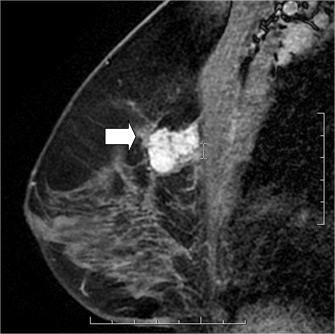
Un aspect de cancer infiltrant en IRM
Au terme de ces investigations,
-
dans la majorité des cas, le radiologue et votre médecin concluront à un examen normal ;
- en cas d’une radiologie anormale ou d’un nodule mammaire suspect, votre médecin proposera une biopsie, qui permettra un diagnostic tissulaire de la lésion.
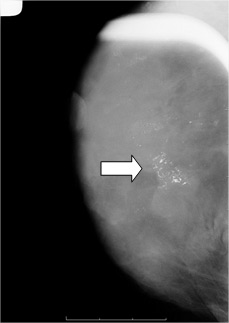
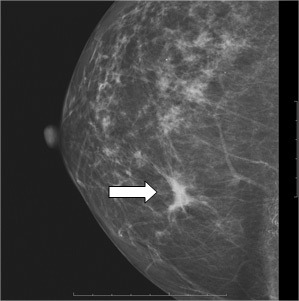
Des microcalcifications groupées (petits points blancs) en mammographie : une biopsie (prélèvement) est nécessaire pour les caractériser
Il s’agit d’un prélèvement par aiguille, pratiqué sous contrôle clinique si la tumeur est palpable, ou sous contrôle échographique ou radiologique, si la lésion n’est pas palpable par l’examen clinique, et a fortiori s’il s’agit d’une micro-calcification sans nodule palpable ou image d’opacité suspecte associée.
Si la biopsie révèle la nature maligne de la tumeur, les médecins REUNION DE CONCERTATION PLURIDISCIPLINAIRE (RCP) préconiseront et vous proposeront le traitement le mieux adapté à partir de plusieurs éléments cliniques, histologiques et de biologie moléculaire :
-
âge de la patiente et ses antécédents,
-
taille et extension de la tumeur, envahissement des ganglions axillaires,
-
grade histologique qui reflète « l’agressivité de la tumeur » (grade SBR1 à SBR3),
-
présence sur les cellules tumorales de récepteurs hormonaux, souvent d’un meilleur pronostic puisque la cellule maligne reste « proche » d’une cellule glandulaire normale. Cette sensibilité tumorale aux hormones permettra secondairement un traitement adjuvant « anti-hormonal »,
- surexpression d’une protéine (HER2) qui permettra d’adapter le traitement par des anticorps.

Des microcalcifications (petits points blancs) en mammographie : une biopsie (prélèvement) est nécessaire pour les caractériser
A partir de cette « cartographie tumorale », votre médecin aura présenté votre dossier en RCP, qui regroupe une équipe pluridisciplinaire (chirurgien, oncologue, radiothérapeute…) et une stratégie thérapeutique vous sera proposée :
-
Tumorectomie simple (c’est l’ablation chirurgicale de la tumeur), suivie de radiothérapie en cas de diagnostic de CARCINOME IN SITU.
-
Tumorectomie simple avec étude des ganglions du creux axillaires par recherche du ganglion sentinelle, suivie de radiothérapie complémentaire pour traiter la glande mammaire.
-
Plus rarement, mastectomie en cas de lésion de carcinome in situ très étendu ou de tumeur cancéreuse de grosse taille.
-
La CHIMIOTHERAPIE est proposée par les oncologues en fonction de plusieurs critères, dont les principaux sont :
- L’âge de la patiente,
- L’évolutivité clinique de la lésion,
- L’apparition et l’augmentation rapides du volume de la tumeur…
- Le grade d’agressivité de la tumeur, notamment les cas de SBR3.
- L’envahissement des ganglions du creux axillaire.
- L’indication d’une chimiothérapie préalable en cas de lésion volumineuse, pour permettre secondairement un geste chirurgical conservateur.
L’explication du traitement, ses différentes étapes, ses conséquences sur votre vie personnelle et professionnelle, le retentissement psychologique de cette maladie, sont des éléments très importants d’une prise en charge et d’un suivi qui doivent rester personnalisés.
Vous serez prise en charge par une équipe pluridisciplinaire, mais un médecin référent doit vous accompagner dans ce traitement, en vous rappelant que le pronostic actuel des cancers du sein reste très favorable, avec un taux de rémission complète à 5 ans de plus de 80 % et jusqu’à 95 % en cas de lésions de petite taille.
Les informations fournies sur ce site sont destinées à améliorer, non à remplacer, la relation directe entre le patient et le professionnel de santé.